El Síndrome de Ehlers-Danlos (SED) vascular (previamente llamado SED tipo IV) es un raro pero grave desorden de los tejidos conectivos, que puede llevar al paciente a un desastre clínico por rotura de vasos sanguíneos y hemorragia masiva. Su baja incidencia (1 de cada 50.000-250.000 personas. Menos del 5% de todos los SED) hace que la mayoría de los cirujanos nunca hayan tenido la oportunidad de conocer a un paciente con esta enfermedad. Igualmente, pocos médicos han tenido experiencia con ese grupo de pacientes, y la mayoría desconocen de la existencia de esta enfermedad, por lo que no considerarán dicho diagnóstico, para emprender en ellos acciones preventivas.

Comparto con vosotros un resumen de las recomendaciones quirúrgicas consensuadas según la evidencia clínica disponible y que fueron recopiladas en una revisión sistemática por Bergqvist D (Ann Surg 2013; 258(2): 257-261) en el 2013.
El SED vascular, está causado por la mutación en uno de los genes que codifican la síntesis del procolágeno tipo III (COL3A1), resultando en un colágeno de tipo III anormal, con fragilidad vascular, que puede originar aneurismas, fístulas arteriovenosas, disecciones arteriales y rotura vascular espontánea. La rotura de los mismos ocurre en el 10%. Le siguen en frecuencia las fístulas carotideocavernosas (18%), grandes hematomas (incluyendo en intestino o retroperitoneo) (15%), sangrado quirúrgico (13%), fistulas arteriovenosas (2,3%). Igualmente, conlleva riesgo de perforación espontánea del intestino, venas varicosas, hernias inguinales, rotura uterina durante la gestación y severas laceraciones durante el parto. Dado esta susceptibilidad a la ruptura de vasos, y hemorragias deben cuidarse algunos detalles respecto a la cirugía en estos casos
Su transmisión genética es autosómica dominante. La penetrancia del desorden puede variar sustancialmente entre los pacientes, dependiendo de la localización de la mutación en la molécula del colágeno III, y también entre los miembros de la misma familia portando exactamente la misma mutación, haciendo que los síntomas típicos sean menos obvios. Existen mutaciones espontáneas de novo sin una historia familiar, haciendo que el diagnóstico sea aún más difícil.
Casi la mitad de los pacientes (40%) tienen aneurismas, frecuentemente múltiples y, a menudo, en arterias viscerales o coronarias. Pero también, es necesario tener en cuenta el riesgo de rotura arterial de vasos no aneurismáticos, frecuentemente después de un trauma menor, o “espontáneamente”, sin antecedentes traumáticos (33%). En el diagnóstico de las lesiones vasculares se deberían usar métodos no invasivos de diagnóstico(ecografía y resonancia magnética nuclear). Una exploración negativa, en relación con los aneurismas, no excluye la posibilidad o el riesgo de que puedan romperse otras arterias no aneurismáticas.
La mortalidad postoperatoria (dentro de los 30 días después de la intervención quirúrgica) es elevada.Mortalidad ligeramente inferior si se realizan procedimientos endovasculares(24%) con respecto a los procedimientos abiertos (Reconstrucción vascular, ligaduras, clips o suturas y extirpación de órganos con arterias rotas (frecuentemente una nefrectomía o una esplenectomía) que llega al 30%
RECOMENDACIONES
La actitud terapéutica de los aneurismas debería ser muy conservadora.Tanto como sea clínicamente posible, se debe evitar el tratamiento quirúrgico. La cirugía puede llevar a catástrofes vasculares e incluso a la muerte. De ser necesaria, debe hacerse con extremo cuidado y con técnica atraumática. La misma incisión quirúrgica de la piel, puede provocar desgarros más allá de lo pensado, dado la friabilidad cutánea.
Las heridas más pequeñas pueden cerrarse preferiblemente con cinta quirúrgica, para evitar el desgarro de los suturas. A pesar de un meticuloso cuidado de la herida, las cicatrices frecuentemente son anchas, finas y estiradas.Las suturas de piel deben mantenerse en su lugar por mucho más tiempo que lo normal, debido a la tendencia de dehiscencia de la herida.
Debe considerarse el uso de almohadillas sintéticas o hechas con músculo o aponeurosis. Cuando es necesario un injerto vascular, es probablemente aconsejable usar suturas interrumpidas y almohadillas, para evitar tanto como sea posible el desgarro. De ser posible, las anastomosis o los vasos reparados deberían ser cubiertos con un maguito hecho con poliéster o politetrafluoroetileno expandido, para garantizar la presión desde fuera y/o con adhesivo tisular (no con agentes hemostáticos).
Deben evitarse: Las pinzas vasculares debido a su tendencia de desgarrar e incluso seccionar los vasos. En las extremidades, el uso de torniquetes es una posibilidad.
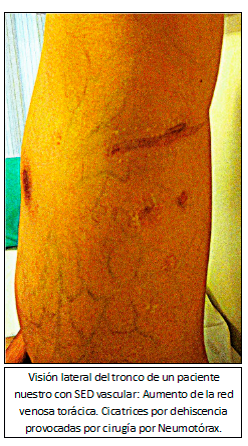
Visión lateral del tronco de un paciente nuestro con SED vascular: Aumento de la red venosa torácica. Cicatrices por dehiscencia provocadas por cirugía por Neumotórax.
La ligadura debe hacerse sólo para detener el flujo sanguíneo. En este caso, y con el objetivo distribuir la presión en un área más amplia, y para evitar fuerzas de cizallamiento de la sutura, debe hacerse con cinta umbilical o usando un parche de poliéster o de politetrafluoroetileno expandido, entre el vaso y la ligadura.
El balón intraluminal y el catéter de Fogarty, se utilizarán con gran cuidado en los casos de embolectomía o trombectomía, evitando las fuerzas de cizallamiento.
Evítese, la cirugía abierta. En los casos en los que la cirugía es la opción de tratamiento obligado, las técnicas endovasculares mínimamente invasivas, parecen disminuir levemente la mortalidad. Las técnicas percutáneas deben evitarse.
La experiencia, hasta ahora limitada, de estos procedimientos en pacientes con SED vascular, hace difícil la recomendación de una técnica específica.
Como norma general, cuando existe una hemorragia: Se deben elegir como métodos de hemostasia: La embolización. En el tratamiento de fistulas arteriovenosas, pseudoaneurismas o incluso, aneurismas: El uso de stents. El uso de injertos intraluminales fijados con una ligadura de banda es una opción, que puede funcionar en algunas situaciones.
La utilización de catéteres y alambres guías durante la cateterización pueden provocar la perforación o disección del vaso. Debe evitarse el sobredimensionamiento del stent y el uso de balones moldeados. Esto es igualmente valido para los procedimientos diagnósticos.
En caso de sangrado, se debería ser tan conservador como sea posible. Debería considerarse, la administración dedesmopresina(DDAVP) para estimular la liberación del factor endotelial de von Willebrand y de ácido aminocaproicopara contrarrestar la fibrinólisis. El celiprolol – antagonista de los receptores adrenérgicos β1 – no demostró un descenso significativo en el número de eventos arteriales (rotura o disección) durante un seguimiento alejado medio de 47 meses. Se necesita más información, pero esto puede ser una manera de retrasar la necesidad de un tratamiento invasivo.
PROPUESTA
Dada la rareza de la enfermedad, sería recomendable y valioso crear un registro de historias clínicas de pacientes con SED vascular, para incrementar el conocimiento sobre cómo tratar a estos pacientes de una manera óptima. Eso podría hacerse preferentemente en cooperación con las asociaciones de pacientes de SED y SED vascular (La Asociacion de síndromes de Ehlers Danlos, o la Organizacion de Ehlers Danlos, Avashelos) y sería aún más poderoso con la colaboración internacional. En muchos países, hay grupos de apoyo de pacientes y familiares y esos grupos tienen un conocimiento importante sobre la enfermedad y direcciones de contacto de médicos asesores.
RESERVE SU CITA
Número de Teléfono: 952 227 228 / 637 528 409 Fax: 951 944 108 Email: doctorponce@doctorponce.com

